爱尔英智眼科医院李秋梅提醒,警惕“视力的小偷”——青光眼!
2024年3月10日-16日是第17个世界青光眼周,今年的主题是“共管慢病青光眼,留得光明恒久远”,北京爱尔英智眼科医院青光眼科李秋梅主任提醒广大网友,青光眼是一种不可逆、可致盲的终身性眼病,和我们熟知的高血压、糖尿病等慢性病一样,一经确诊,需要终身观察、治疗,做好慢病管理。青光眼在我国的社会认知度并不高,有2/3的青光眼患者在初诊时已发展到了中晚期。在发达国家青光眼的未及时诊断率达50%,发展中国家未及时诊断率可达90%【1】。
李秋梅主任提到,青光眼的防患意识非常重要,治疗的重点是早期及时发现,积极干预与管理,尽早治疗。
什么是青光眼?
青光眼是因眼球内压力(眼压)异常升高,超过视神经所能承受的限度,引起视野缺损、视力丧失、视神经萎缩的一种不可逆的致盲性眼病,眼压升高是主要危险因素。
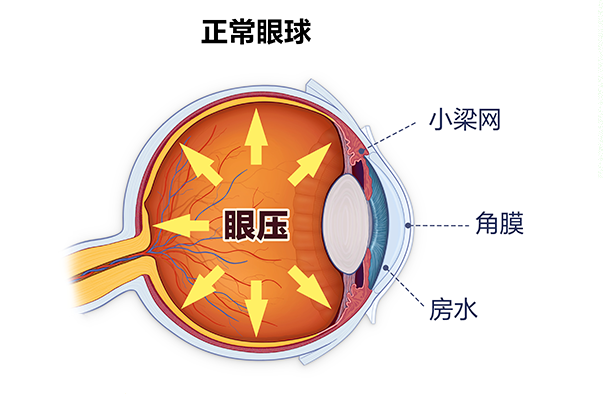
都说青光眼是视力的小偷,它的可怕之处在哪里?
青光眼的主要类型可以分为:
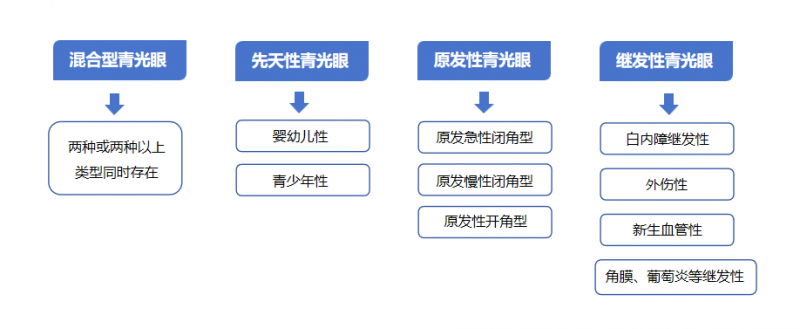
从发病症状来说又可以分为:
1、急性闭角型青光眼
这种青光眼发作时眼睛充血发红、视力急剧下降并伴有虹视(眼睛注视发光体时,在其周围可见到一彩虹环),眼部胀痛并伴有同侧头痛,病情发作时还会伴有头痛、恶心、呕吐等症状,属于眼科急诊,需要立即治疗和处理,由于它可以造成不可逆的视力损害,如未经及时恰当治疗,可能会造成失明的严重后果。
慢性闭角型青光眼、开角型青光眼
早期没有明显症状的青光眼,晚期视物出现遮挡,如不及时干预治疗,可致盲。
比较而言,慢性青光眼患者早期并不知道自己患病,尤其是那些缺乏青光眼防治常识的人群,通常不能自我判断,如果也没有定期检查眼睛的习惯,非常容易延误了最佳的治疗时机,当慢性青光眼发展到中、晚期时,视神经受损严重,视力大受影响才被发现,此时,丢失的视力难以恢复。
急性病症凶险万分,而“不显山、不露水”的慢性青光眼又让人难以察觉,防不胜防。
青光眼的高发人群是哪些?
1、有青光眼病家族病史者
研究表明,青光眼具有一定的遗传倾向,直系亲属有青光眼的,最好定期进行青光眼的筛查,检查房角、眼压、视野等,争取做到早发现、早治疗,将青光眼拒之门外。
2、年龄40岁以上人群
随着年龄的增长,40岁以上人群的房角功能开始逐渐退化,房角结构也会慢慢发生改变,这时可能会诱发青光眼。
3、患有糖尿病、高血压、高血脂、肾炎等全身性疾病人群
以高血压患者为例,如果患者的血压尚未得到有效控制,血压的波动很容易造成眼内压呈波动性升高,导致房水流出的阻力增加,引发青光眼。
4、患有高度近视、高度远视、眼部炎症等人群
高度近视者易患青光眼的原因在于眼球的扩大和视乳头的伸展,导致筛板和视乳头旁巩膜薄化,高眼压压迫视神经,导致视神经逐步萎缩,视野随之逐渐丧失致盲。
5、不良的生活习惯及大幅的情绪波动
作息不规律、熬夜玩手机,长期在暗环境下用眼,瞳孔处于散大状态,可能会增加房角阻塞几率,影响房水循环,引起眼压升高,导致青光眼。此外,当人们处于情绪激动的状态时,脑部和眼部会出现血流量增加致血管过度扩张,进而导致眼内角小梁网阻塞、房水循环不畅等引起眼压增高,易发生青光眼。
6、长时间使用激素类药物
长期使用激素类眼药水,可能会诱发眼睛小梁网等组织发生病变,导致眼睛内房水外流出现障碍,这种情况下,会引起眼压增高,甚至可能会引起视神经损害等,进而诱发青光眼。
7、眼球结构异常人群
对于前房浅、眼球小、晶状体过厚等人群,常会因眼前节狭窄、晶状体前移而增加与虹膜的接触等情况,产生瞳孔阻滞导致房角变窄或关闭,引起闭角型青光眼。
如何预防及护理青光眼?
李秋梅主任强调,青光眼的治疗是以有效控制病情不再发展为治疗目的,对已经丧失的视功能目前尚无办法恢复。如果能够早期发现,及时进行合理的治疗,将眼压控制在理想范围,绝大多数患者可以保持有用的视功能。
因此,让越来越多的人树立青光眼的预防意识,让潜在的高危人群能够重视自己的眼健康尤其重要。建议青光眼高发人群要定期到正规眼科医疗机构进行检查,日常生活中保持情绪稳定,养成良好的生活习惯,保证充足睡眠,不熬夜,避免在昏暗环境中长时间用眼,适当参加体育活动,但要避免过分弯腰、低头、憋气、负重等活动。
[1]数据来源:《青光眼综合防治管理白皮书》
- 业务航海家的选择:海外营销大师对WhatsApp拉群工具的推崇,让业务体验闪耀新光芒
- 生意逆袭记:telepram拉群软件工具是我事业成功的最佳助力!
- 吉因加助力科技重大专项,胃癌个性化新抗原肿瘤疫苗研究谱新章
- 从梦想到现实,我走过了一段曲折而又充满挑战的路。而在这段旅程中,WhatsApp拉群工具成了我实现生意喜悦变现的得力助手。
- 未知商务维度 WhatsApp拉群工具如何在科技魔法的引导下 让用户感受到业务体验的新奇与惊艳
- 外贸新手体验 WhatsApp拉群营销工具如何点燃我的好奇心
- 皓丽酒店智显屏全新上市!引领智慧酒店新形态
- Instagram引流营销软件揭秘,Ins超级营销利器问世!
- 视博医疗集团总部及研发生产基地项目封顶仪式顺利举行
- 一键全搞定,企业品牌成功无边界!ins群发协议,您的智能推广管家!
- 俞敏洪又找到一位“头部主播”
- 石阡生态农业平台:绿色生态,共享健康新生活
- Ins采集工具+私信群发神器,Instagram引流推广双管齐下!
- 从法律体检做起,Alpha系统助力律所稳住存量客户
- 创新仙方 科技魔法师的奇迹心得 WhatsApp拉群营销工具点亮商业星空
- 商业先锋推荐WhatsApp工具助力海外营销高手揭示市场趋势的独到智慧
- 网络通信新标杆:WhatsApp协议号推广引领未来!
- ins私信群发工具好用吗?instagram营销采集引流软件
- 商业腾飞的关键 WhatsApp拉群工具揭示潮流趋势 让你的业务脱颖而出
- 跨境电商WhatsApp代拉群助推品牌,信息传递如风般迅捷
- 成功分享:LINE营销工具的引人好奇之处,业务效果惊人提升!Line群发云控助您走向成功之路
- 我曾陷入LINE营销的迷失,直到遇到这个工具,找到了回家的路!
- 业务推手:成功博主分享,WhatsApp如何简化流程,轻轻松松提升效果!
- 智能定向,精准群发!体验全新 跨境电商VB代拉群的便捷与高效
- 超能商务的未来预言:2024年是否会有超能商务的未来预言,指引跨境电商 Telegram 群发云控前行
- 业务航海家的选择:海外营销大师对WhatsApp拉群工具的推崇,让业务体验闪耀新光芒
- 小区电动车安全整治,碧桂园服务在行动!
- SBT选用Brightcove技术支持其全新流媒体服务平台的推出
- 全球智者 博主真情推荐 WhatsApp拉群营销工具是我业务成功的智慧引擎
- Ins群发脚本助手,Instagram一键群发工具,让你打造营销新格局!
推荐
-
 如何经营一家好企业,需要具备什么要素特点
我们大多数人刚开始创办一家企业都遇到经营
科技
如何经营一家好企业,需要具备什么要素特点
我们大多数人刚开始创办一家企业都遇到经营
科技
-
 创意驱动增长,Adobe护城河够深吗?
Adobe通过其Creative Cloud订阅捆绑包具有
科技
创意驱动增长,Adobe护城河够深吗?
Adobe通过其Creative Cloud订阅捆绑包具有
科技
-
 丰田章男称未来依然需要内燃机 已经启动电动机新项目
尽管电动车在全球范围内持续崛起,但丰田章男
科技
丰田章男称未来依然需要内燃机 已经启动电动机新项目
尽管电动车在全球范围内持续崛起,但丰田章男
科技
-
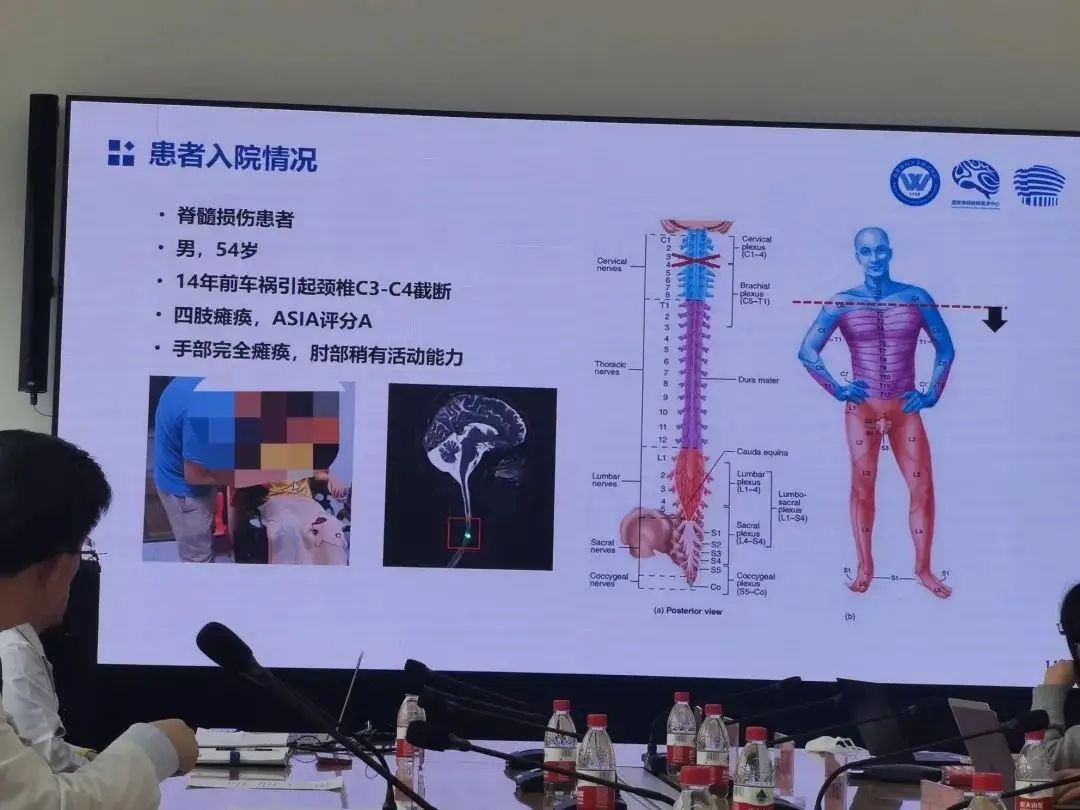 老杨第一次再度抓握住一瓶水,他由此产生了新的憧憬
瘫痪十四年后,老杨第一次再度抓握住一瓶水,他
科技
老杨第一次再度抓握住一瓶水,他由此产生了新的憧憬
瘫痪十四年后,老杨第一次再度抓握住一瓶水,他
科技
-
 B站更新决策机构名单:共有 29 名掌权管理者,包括陈睿、徐逸、李旎、樊欣等人
1 月 15 日消息,据界面新闻,B站上周发布内部
科技
B站更新决策机构名单:共有 29 名掌权管理者,包括陈睿、徐逸、李旎、樊欣等人
1 月 15 日消息,据界面新闻,B站上周发布内部
科技
-
 苹果罕见大降价,华为的压力给到了?
1、苹果官网罕见大降价冲上热搜。原因是苹
科技
苹果罕见大降价,华为的压力给到了?
1、苹果官网罕见大降价冲上热搜。原因是苹
科技
-
 疫情期间 这个品牌实现了疯狂扩张
记得第一次喝瑞幸,还是2017年底去北京出差的
科技
疫情期间 这个品牌实现了疯狂扩张
记得第一次喝瑞幸,还是2017年底去北京出差的
科技
-
 智慧驱动 共创未来| 东芝硬盘创新数据存储技术
为期三天的第五届中国(昆明)南亚社会公共安
科技
智慧驱动 共创未来| 东芝硬盘创新数据存储技术
为期三天的第五届中国(昆明)南亚社会公共安
科技
-
 全力打造中国“创业之都”名片,第十届中国创业者大会将在郑州召开
北京创业科创科技中心主办的第十届中国创业
科技
全力打造中国“创业之都”名片,第十届中国创业者大会将在郑州召开
北京创业科创科技中心主办的第十届中国创业
科技
-
 升级的脉脉,正在以招聘业务铺开商业化版图
长久以来,求职信息流不对称、单向的信息传递
科技
升级的脉脉,正在以招聘业务铺开商业化版图
长久以来,求职信息流不对称、单向的信息传递
科技

